En pacientes con COVID-19 persistente, 26% mejora con la vacuna, pero más de la mitad no nota cambios
 Los resultados de una encuesta sobre los efectos de la vacunación contra el coronavirus en afectados por COVID-19 persistente, implementada por la Sociedad Española de Médicos Generales y de Familia (SEMG) y el colectivo de afectados LONG COVID ACTS, señala que la mayoría de los afectados (55%) no ha mejorado o se sintió igual tras la vacunación.
Los resultados de una encuesta sobre los efectos de la vacunación contra el coronavirus en afectados por COVID-19 persistente, implementada por la Sociedad Española de Médicos Generales y de Familia (SEMG) y el colectivo de afectados LONG COVID ACTS, señala que la mayoría de los afectados (55%) no ha mejorado o se sintió igual tras la vacunación.
Sin embargo, más de la mitad de los casos no manifestó efectos en ningún sentido y el 18% empeoró (lo que puede deberse a los posibles efectos secundarios de la vacuna o empeoramiento de sus síntomas). El resto (26%) refleja que ha mejorado con alguna de las dosis de la vacuna.
Durante el XXVII Congreso Nacional de Medicina General y de Familia celebrado en junio ya se presentaron los resultados preliminares de la encuesta, recogidos después en una nota de prensa, sobre personas que habían pasado la enfermedad hacía más de 4 semanas, pero continuaban con los síntomas.
Según amplía el Dr. Javier Cotelo para Medscape, la encuesta se llevó a cabo del 23 de marzo al 6 de junio. Fue contestada por 273 participantes procedentes principalmente de Madrid (25,3%), País Vasco (12,5%) y Aragón (12,1%), seguidos de Cataluña (11,7%), Andalucía (10,3%) y la Comunidad Valenciana (8,4%).
Otro dato demográfico de interés fue la mediana de edad, entre 30 y 60 años, aunque también han contestado otros grupos etarios de entre 18 y 22 años, y mayores de 70 años, 84,2% (230) integrado por mujeres, coincidiendo con el perfil de los afectados de COVID-19 persistente de la anterior encuesta realizada en 2020 por la SEMG sobre sintomatología e incapacidad de COVID-19 persistente, con 1.834 participantes, 79% constituido por mujeres, con media de edad de 43 años.
En cuanto al perfil profesional de la encuesta actual, la mayoría (67%) la integra el grupo de profesionales sanitarios, pionero en recibir la vacuna y muy expuesto al contagio en la primera ola por la falta de equipos de protección personal; actualmente 96% (262) de los encuestados continúa con sintomatología persistente.
De estos 262 pacientes la mayoría se contagió en marzo de 2020 (53,1%: 139 personas) y en octubre (12,2%: 32 personas), coincidiendo con el inicio de las dos olas más fuertes de la pandemia (marzo-abril y octubre-noviembre).
Otro dato, en consonancia con la población sanitaria participante, señala que las vacunas administradas de forma mayoritaria fueron las de ARN mensajero de Pfizer (69,9%), de Moderna (15,1%) y solo 12,8% de AstraZeneca.
Del estudio se deduce que en determinado porcentaje de pacientes la vacuna puede provocar mejoría, sin embargo, «falta mucho conocimiento en relación a la COVID-19 y especialmente en relación a la COVID-19 persistente, y todavía no puede decirse que las mejoras o empeoramientos observados tras la vacunación se mantengan de forma permanente o sean meramente temporales”.
La Dra. Rodríguez agregó: «La vacuna contra la COVID-19 debe seguir recomendándose de forma general a toda la población, pero en los casos extremos donde haya mucha sintomatología en el debut de la enfermedad aguda y que en los días previos a la vacunación se vayan añadiendo síntomas nuevos o incluso se encuentre polisintomatología, se debe individualizar o personalizar la recomendación, ya que podría haber mayor riesgo de empeoramiento con la aplicación de la vacuna”.
Respecto al perfil de los pacientes encuestados la Dra. Rodríguez puntualizó: «Aunque todavía falta mucho por hacer, y estos son datos de un análisis preliminar que se está completando en estos momentos, cruzando las diferentes variables clínicas asociadas al cuadro y su evolución temporal, podríamos anticipar que los principales factores implicados en el empeoramiento tras la vacunación (y, por ende, en la mejora en su ausencia) son:
– debut de la enfermedad por coronavirus en su fase aguda de forma muy sintomática (gran número de síntomas o de gran intensidad)
– presencia de una exacerbación o presentación muy sintomática en los días previos a la vacunación (gran número de síntomas o de gran intensidad)
– aparición de síntomas nuevos en los días previos a la vacunación”.
«Todas estas variables nos indican que al menos 93,4% sigue con sintomatología derivada de la COVID-19 persistente un año después de la encuesta anterior, y que en 1% y 10% la intensidad de su enfermedad en el debut tenía una media de 6,93 y en los días previos a la vacunación, de 6,04, es decir, expresaban mantener intensidad de la enfermedad muy cercana a la de sus inicios en la fase aguda (más en aquellos en quienes la vacunación produjo mejora). Sus síntomas ocupaban todos los días del mes, siendo 14 y 10 de estos días descritos por los afectados como graves o incapacitantes”, agregó la especialista.
En cuanto a la fisiopatología de la COVID-19 persistente, el Dr. Ortiz manifestó que «se desconoce con exactitud”.
«La fatiga es el síntoma más común de COVID-19 persistente (50%). Está presente incluso después de 100 días del primer síntoma de la COVID-19 aguda. Existen síndromes como el de distrés respiratorio agudo, en el que se ha observado al año que más de dos tercios de los pacientes refirieron síntomas de fatiga clínicamente significativos”.
Los síntomas observados en pacientes pos-COVID-19 se asemejan en parte al síndrome de fatiga crónica, que incluye la presencia de fatiga incapacitante grave, dolor, discapacidad neurocognitiva, sueño comprometido, síntomas sugestivos de disfunción autonómica y empeoramiento de los síntomas globales.
Actualmente la encefalomielitis miálgica o el síndrome de fatiga crónica es una afección clínica compleja y controvertida sin factores causales establecidos, y 90% no ha sido diagnosticado etiológicamente. Las posibles causas de fatiga crónica incluyen virus, disfunción inmunológica, disfunción endocrinometabólica y factores neuropsiquiátricos.
«Es tentador especular que el SARS-CoV-2 se puede agregar a la lista de agentes virales que causan encefalomielitis miálgica o síndrome de fatiga crónica. Como muchas otras patologías secundarias o residuales a una infección, puede ser una agresión de tipo autoinmune o mediada por una replicación incompleta del virus o asociada a factores genéticos de la persona o a enfermedades o patologías concomitantes. Y probablemente multicausal. Pasará tiempo para entenderlo por completo”, indicó el especialista.
Los afectados que más mejoraron con la vacuna «habían tenido debut de la enfermedad aguda destacable, con gran número de síntomas y más graves e incapacitantes, más síntomas nuevos en los días previos a la vacunación y más intensos, con tendencia a la fluctuación clínica”, señaló la Dra. Rodríguez. Además, «los síntomas que más mejoraron fueron: fiebre/febrícula, escalofríos, anorexia, pérdida del olfato o el gusto, diarrea y artralgias”.
Los encuestados manifestaron que la mejora (o empeoramiento) en los casos en los que se produjo se inició rápidamente tras la vacunación, una vez pasados los efectos secundarios de la propia vacuna, tras una media de 4,4 días, siendo el valor más frecuente una semana.
Los siguientes objetivos a analizar consisten en intentar elaborar una fórmula predictiva tanto de aquellos factores que intervienen en el desarrollo de la persistencia de síntomas como en la evolución pronóstica de los mismos, buscando los factores clínicos y genéticos que pueden asociarse a estas evoluciones, para mejorar nuestro conocimiento sobre las circunstancias posiblemente relacionadas a mejoras sintomáticas o, incluso, a curación.
Vea más en:





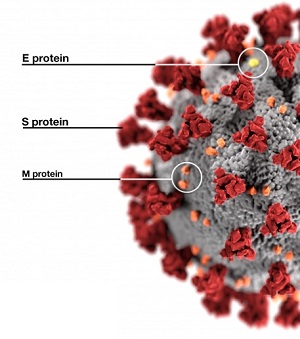
 Las infecciones provocadas por los coronavirus son comunes en todo el mundo y pueden afectar a personas y animales. En los humanos pueden causar el catarro común y la gastroenteritis en lactantes. Existen varios tipos de coronavirus y aunque por lo general ocasionan enfermedades leves o moderadas, también pueden estar implicados en procesos graves...
Las infecciones provocadas por los coronavirus son comunes en todo el mundo y pueden afectar a personas y animales. En los humanos pueden causar el catarro común y la gastroenteritis en lactantes. Existen varios tipos de coronavirus y aunque por lo general ocasionan enfermedades leves o moderadas, también pueden estar implicados en procesos graves... 



Comentar