¿Qué es la COVID persistente? El síndrome que sufre el 42% de los contagiados con el virus
may 21st, 2021. En: NotiWeb. ![]()
 ¿Cuánto hemos aprendido en 17 meses del virus SARS-CoV-2, pero sobre todo de la enfermedad que provoca y se volvió una pandemia: la COVID-19? Cada vez que la comunidad científica avanza en certezas, nuevas interrogantes y nichos de investigación sobre el nuevo coronavirus— ya no tan nuevo— surgen, como demostración de que hay muchas preguntas aún sin respuesta.
¿Cuánto hemos aprendido en 17 meses del virus SARS-CoV-2, pero sobre todo de la enfermedad que provoca y se volvió una pandemia: la COVID-19? Cada vez que la comunidad científica avanza en certezas, nuevas interrogantes y nichos de investigación sobre el nuevo coronavirus— ya no tan nuevo— surgen, como demostración de que hay muchas preguntas aún sin respuesta.
Sin embargo, también existen evidencias irrefutables sobre lo peligroso que resulta el virus y sus consecuencias.
A los millones de contagios y muertes, las olas de confinamientos, las rutinas de vida alteradas, se han sumado las huellas que en el orden físico y psicológico ha dejado la pandemia. Long Covid, COVID persistente o post-COVID, son algunos de los términos con los que los expertos han comenzado a catalogar el síndrome que aparece en un amplio número de personas, y que se caracteriza por la persistencia de síntomas de COVID-19, semanas o meses después de haber contraído el virus.
Estos signos y síntomas también pueden reaparecer después de un tiempo sin ellos, y los especialistas alertan que no siempre están relacionados con cómo las personas pasaron la enfermedad en un inicio, y pueden presentarse tanto en pacientes con formas leves como graves hospitalizados.
Las también llamadas “secuelas” del virus son tan variadas como preocupantes. Tanto en estudios internacionales como en los resultados arrojados por las investigaciones en el país, la gama de afectaciones en los convalecientes va desde alteraciones psicológicas, como la ansiedad, la depresión y los trastornos de adaptación; la astenia, es decir la debilidad o fatiga general que dificulta o impide a una persona realizar tareas que en condiciones normales hace fácilmente; el síndrome de fatiga crónica, hasta los dolores musculares. Asimismo se reporta en pacientes graves y críticos el daño pulmonar, seguido de daño renal y cardiovascular. Y se habla incluso de secuelas neurológicas. Todo ello en pacientes adultos, jóvenes, pero también en niños.
Sobre el SARS-CoV-2, las secuelas que provoca en los contagiados y el llamado síndrome post-COVID, Cubadebate conversó con los doctores Emilio Buchaca, especialista en medicina interna y subdirector del hospital “Hermanos Ameijeiras” y Narciso Argelio Jiménez Pérez, especialista de medicina interna, intensiva y emergencia, e infectólogo del Instituto de Medicina Tropical “Pedro Kourí” (IPK).
—¿La comunidad médica internacional ha acuñado el término post-COVID, podríamos comenzar explicando de qué se trata?
—Dr. Emilio Buchaca: El término post-COVID se viene acuñando en la comunidad científica y en los medios de comunicación masiva como un estado prolongado donde hay persistencia de los síntomas, en un periodo que puede oscilar entre las 6 y las 12 semanas, que caracterizaron la etapa aguda de la enfermedad y que de alguna manera produce algún grado de limitación en los enfermos que han padecido esta enfermedad.
Los pacientes se vienen quejando en los diferentes reportes a nivel internacional y nacional, de síntomas persistentes en el sistema respiratorio alto como la tos, bastante frecuente, la disminución de la capacidad respiratoria (disnea), sobre todo ante pequeños esfuerzos en las primeras semanas.
Ello tiene relación con hallazgos desde el punto de vista radiográfico o tomográfico, de lesiones que quedan como secuelas y que todavía estamos estudiando su impacto a largo plazo. Ya llevamos más de un año de pandemia y en los diferentes estudios que se han hecho dentro y fuera de Cuba, hay evidencia de lesiones residuales. Esto está en dependencia del grado de severidad de la enfermedad durante la fase aguda, lo cual no quiere decir que personas que hayan cursado la COVID-19 asintomáticos, o con manifestaciones clínicas leves, no presenten alguna lesión residual.
—¿Pudiéramos decir que todos los virus, normalmente en su curso, dejan secuelas o es una característica del SARS-CoV-2 y otros virus específicos?
—Dr. Emilio Buchaca: Desde que existen registros internacionales de grandes epidemias asociadas a virus, como la de la Influenza, por ejemplo, se reconoce la posibilidad del desarrollo de secuelas en los pacientes que padecen estas enfermedades virales habituales.
Es cierto que el comportamiento que está teniendo este virus y sus diferentes variantes, está expresando un curso más agresivo de las manifestaciones clínicas; por eso siempre insistimos en que es un virus que nos enseña todos los días, tanto en la fase aguda como en la convalecencia.
Se ha reconocido desde hace mucho tiempo que los virus respiratorios pueden tener secuelas. En el caso del SARS-CoV-2, es un virus con una alta incidencia y letalidad, asociado sobre todo a la presencia de comorbilidades y a la severidad e la enfermedad.
—Reportes internacionales ya hablan incluso de una segunda pandemia, asociada al incremento de las enfermedades crónicas no transmisibles y otro tipo de patologías, complicaciones o secuelas dejadas por la COVID-19.
—Dr. Emilio Buchaca: Ya hay varios grupos de trabajo en el mundo y en Cuba que se han visto precisados a crear áreas dentro de los hospitales y las instalaciones de salud para el seguimiento de las secuelas y las complicaciones de los sobrevivientes a la enfermedad. Definitivamente la COVID-19 va a establecer una nueva dinámica en el seguimiento de estos enfermos y la presencia de comorbilidades y el grado de control de estas.
Por ello siempre insistimos en que el grado de control previo de las enfermedades crónicas no transmisibles determina también el curso de la enfermedad y el desarrollo de secuelas.
Lo primero y más importante es la prevención y que la persona asuma el alto riesgo que tiene de desarrollar complicaciones, un curso más agresivo de la enfermedad y secuelas, si tiene una o varias enfermedades crónicas que no estén bien compensadas. Estos son grupos vulnerables en los cuales hay que insistir mucho en las medidas de prevención.
—¿Cuáles son los resultados de los estudios realizados a convalecientes en Cuba? ¿Cuáles son los daños y las secuelas más frecuentes encontrados?
—Dr. Narciso A. Jiménez: El Ministerio de Salud Pública tiene un protocolo de actuación para los pacientes convalecientes a nivel de la atención primaria de salud. Nosotros, como trabajamos en un centro de investigación, elaboramos un proyecto para medir el impacto de la infección por SARS-CoV-2 en los pacientes que egresaban de nuestra institución, el Instituto de Medicina Tropical “Pedro Kourí” (IPK).
Desde julio de 2020 comenzamos a realizar las consultas de seguimiento de esos pacientes. Los evaluamos a las ocho semanas, luego a los seis meses y en general les hacemos un monitoreo de 12 meses.
Ya arribamos al año de seguimiento de algunos de ellos y eso nos ha dado la experiencia para poder caracterizar mejor el problema. Por ejemplo, tenemos una población de convalecientes que, si bien tiene un rango de edad de 19 hasta 81 años, la media de edad de aquellos que habían tenido síntomas en la infección aguda era de 48,5 años, y los asintomáticos de 42, 6 años. Te das cuenta que siempre los asintomáticos son más jóvenes, con predominio de mujeres.
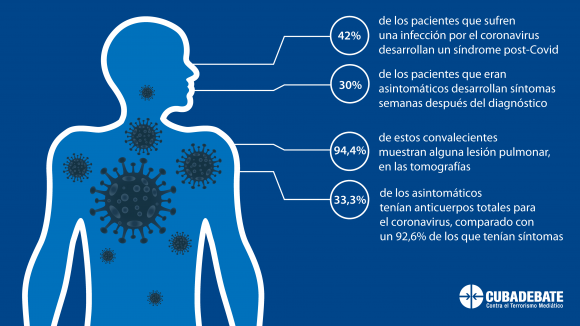
Este factor edad tiene extrema importancia en la evolución, tanto en la infección aguda como en la convalecencia. Es importante decir que el 42% de los pacientes que sufren una infección por este virus desarrollan un síndrome post-COVID, y más llamativo aún es que el 30% de los pacientes que eran asintomáticos desarrollan síntomas semanas después del diagnóstico. Resulta sorprendente que el 94,4% de estos convalecientes muestran alguna lesión pulmonar, en las tomografías axiales computarizadas que se han realizado.
El 85,2 % de nuestros pacientes tuvieron una enfermedad leve, en el 7,4 % fue moderada y en el 7,4 % fue grave. En esos graves era de esperar los hallazgos de lesiones en la radiografía de tórax, pero no tanto así en los asintomáticos, lo cual nos suscitó mucha curiosidad.
Respecto a cómo quedaban desde el punto de vista inmunológico también los hallazgos fueron muy llamativos, porque la diferencia es abismal entre un paciente que tuvo una enfermedad con síntomas y los asintomáticos. Solo el 33, 3% de los asintomáticos tenían anticuerpos totales para ese virus, comparado con un 92,6% de los que tenían síntomas. Por lo que la conclusión fue que mientras más sintomático el enfermo, mayor número de anticuerpos tendrá contra el virus, mientras que los asintomáticos estarán más desprotegidos.
Hay que aclarar que la inmunidad no son solo anticuerpos, también puede tener respuesta celular. Esa respuesta de célula, si el individuo se pone en contacto con el virus, permite que estas manden a fabricar los anticuerpos que necesita la persona. Eso explicaría por qué ninguno de nuestros convalecientes se ha reinfectado. A cada uno de ellos le realizamos PCR en las consultas de seguimiento, para tener la evidencia de que no se trata de una reinfección y todos esos síntomas que presentan realmente son atribuibles a una infección post-COVID.
—Pero de lo que sí no caben dudas a partir de estos resultados, es que es un error creer que al cursar de modo asintomático la enfermedad no se va a tener ningún daño.
—Dr. Narciso A. Jiménez: Un asintomático debería preocuparse más por una vacuna que uno que tuvo síntomas.
—¿Estamos hablando de secuelas que pudieran impedir realizar actividades diarias de la vida?
—Dr. Narciso A. Jiménez: Las primeras semanas el problema es más generalizado, pues son muchas las personas que se quejan de disnea de esfuerzo: les falta el aire, cansancio fácil, incluso nos relatan que se levantan por la mañana y piensan que pueden asumir todas las tareas (estamos hablando de más de cuatro semanas después de haber sufrido la infección aguda) y después del medio día comienza un cansancio que los lleva a interrumpir sus labores. El final de la tarde es la hora más crítica.
— Según este estudio, ¿coinciden varias secuelas en un paciente?
—Dr. Narciso A. Jiménez: Sí. Según las observaciones que hemos hecho, esos daños se asocian más a condiciones previas de la salud, como mencionábamos anteriormente en relación a las comorbilidades. No tiene la misma repercusión el daño renal en un individuo joven que no tenía ningún daño renal, a aquel que ya padecía, por ejemplo, una glomerulopatía de base, por lo que en algunos se observa que empeoran esas enfermedades de base.
Nos preocupa mucho la afección del sistema nervioso, porque es la más frecuente.
— ¿Es posible que un paciente fallezca por secuelas de COVID-19?
— Dr. Narciso A. Jiménez: Si el paciente era hipertenso y tenía una cardiopatía isquémica de base, y empeora ese estado clínico con la COVID-19, muy fácilmente puede darle un infarto del miocardio que lo pudiera llevar a la muerte, por ejemplo. Aunque no sea la causa directa del deceso, la COVID-19 sí es un factor que contribuye a acelerar esos procesos.
— Ya existen un primer grupo de resultados, ¿Cómo se prevé continuar la investigación? ¿Podríamos creer que este virus tiene secuelas que aún desconocemos?
— Dr. Narciso A. Jiménez: Sin duda estamos comenzando y todos los días aprendemos y nos sorprendemos, por ejemplo, con pacientes de 32 años que tienen una afectación cardiaca, y estaban sanos previamente. Es muy preocupante. Los virus acostumbran mucho a hacer pericarditis; pero no solo vemos esta secuela, la cual estamos acostumbrados a encontrar después de una infección viral, sino también daño miocárdico, miocarditis focal, y ya son consecuencias mayores para la salud de las personas.
—Prácticamente todos los días en los partes de personas graves y críticas nos llama la atención que casi todas tienen padecimientos en común, como es la hipertensión arterial. Desde el punto de vista preventivo, ¿podríamos abundar en la importancia de mantener controlada la enfermedad?
— Dr. Emilio Buchaca: Nosotros queremos insistir en el tema de las medidas preventivas, y en específico el control adecuado de las enfermedades crónicas no transmisibles que padece esa persona que se contagia.
En el desarrollo de las secuelas es importante que la población tenga claro que el grado de control de esta enfermedad crónica, o la aparición de alguna de ellas en la fase aguda de la COVID-19, establece un nuevo reto, primero para esa persona que está padeciendo la enfermedad o sus secuelas, y en segundo lugar para el grupo de profesionales que tiene que tratar adecuadamente este problema de salud.
Es importante que las personas, ante síntomas persistentes de esta enfermedad, acudan a su médico de familia, donde hay las condiciones organizativas para poder dar seguimiento a nivel del área de salud y a través de las comisiones municipales creadas dentro del protocolo nacional de atención al paciente convaleciente, para una evaluación integral.
— ¿Está prevista también la atención a las secuelas de carácter psicológico como el estrés y los trastornos del sueño?
— Dr. Emilio Buchaca: Los trastornos del sueño, el insomnio, son de los más frecuentes que se reportan en el mundo. Los equipos de salud mental a nivel de las áreas de salud están preparados para abordar integralmente este tipo de secuelas y las personas deben acudir ante un especialista de presentarlos, pues no son daños menores.
— El SARS-CoV-2 ha venido a diluir las fronteras en cuanto a niveles de contagios y transmisión, pero ha marcado un hito también en relación a que se ha compartido la información científica de un modo del cual no había un precedente. Respecto a la evidencia sobre secuelas y convalecientes, ¿cuán útil le ha sido al grupo de especialistas el intercambio científico a nivel internacional?
— Dr. Emilio Buchaca: Esto es un hecho inédito. Esta amarga experiencia que ya lleva más de un año ha dado la posibilidad, como un beneficio colateral, de socializar la información científica que se produce a diario y que es difícil a veces poderla filtrar críticamente, pues es mucho lo que se publica.
Ha habido un acceso a la información científica de alto nivel internacional y es una oportunidad que nuestros investigadores han tenido, para asimilar esa experiencia de los estudios básicos y clínicos en grupos de enfermos; y de nuestros investigadores poder publicar en relación al tema, tanto en el manejo de la enfermedad como de las secuelas.
— Una pregunta muy frecuente entre los pacientes convalecientes de la COVID-19 es ¿cuándo me vacuno, me podré vacunar?, en un escenario agudizado por la circulación de nuevas cepas.
Dr. Narciso A. Jiménez: Los convalecientes sí se vacunarán en algún momento, pero aún se estudia el tiempo en que se deberá inmunizar a este grupo.
Está en curso en el Instituto de Hematología e Inmunología, en fase II, un ensayo clínico en convalecientes con el candidato vacunal Soberana Plus, que sería una dosis única. Es pionero en el mundo ese estudio.
Se supone que debe pasar como mínimo dos meses de la infección para poder recibir una vacuna. Pero lo que pedimos es paciencia y ecuanimidad, porque primero tenemos que tener la vacuna. Luego el CECMED, es decir la autoridad reguladora, tiene que autorizarla y después que estén los resultados del estudio es que se organizará el plan de vacunas para los convalecientes.
La explicación de los expertos es clara. La mejor medida ante el coronavirus es evitar el contagio, porque no se trata solo de adquirir la infección y ser hospitalizado. Las consecuencias de contagiarse pueden acompañarnos largo tiempo, e incluso toda la vida.
Nasobuco, distanciamiento físico, lavado de manos, mantenerse en casa y en espacios lo más ventilados posibles son simples acciones que pueden mantenernos a salvo de la “persistencia” de este virus.
Tomado de: Cubadebate – 21 mayo 2021





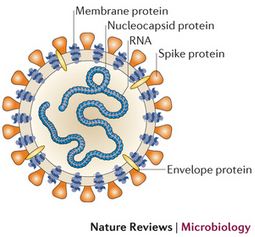
 Las infecciones provocadas por los coronavirus son comunes en todo el mundo y pueden afectar a personas y animales. En los humanos pueden causar el catarro común y la gastroenteritis en lactantes. Existen varios tipos de coronavirus y aunque por lo general ocasionan enfermedades leves o moderadas, también pueden estar implicados en procesos graves...
Las infecciones provocadas por los coronavirus son comunes en todo el mundo y pueden afectar a personas y animales. En los humanos pueden causar el catarro común y la gastroenteritis en lactantes. Existen varios tipos de coronavirus y aunque por lo general ocasionan enfermedades leves o moderadas, también pueden estar implicados en procesos graves... 


Comentar