COVID-19: secuelas
 Mientras la comunidad científica busca una vacuna efectiva contra el SARS-CoV-2, los médicos tratan de entender las consecuencias a medio y largo plazo que puede provocar el virus a aquellos que han estado expuestos.
Mientras la comunidad científica busca una vacuna efectiva contra el SARS-CoV-2, los médicos tratan de entender las consecuencias a medio y largo plazo que puede provocar el virus a aquellos que han estado expuestos.
Una serie de estudios publicados en los últimos meses y la observación clínica de profesionales que están en primera línea del enfrentamiento al coronavirus, ofrecen claves sobre las posibles secuelas de la enfermedad.
No obstante, es imposible determinar en este momento si esas posibles secuelas identificadas son temporales o permanentes.
Se sabe, por ejemplo, que algunos síntomas pueden persistir no solo en los casos más graves de la enfermedad y que, además del daño a los pulmones, el SARS-CoV-2 puede afectar al corazón, los riñones, el intestino, el sistema vascular e incluso, el cerebro.
Trastornos respiratorios
Especialistas de Brasil refieren haber recibido un significativo volumen de pacientes que registraron una COVID-19 moderada y que sufren secuelas tales como cansancio y dificultad respiratoria. Reportes similares se han realizado desde China, Italia,
Uno de los primeros estudios sobre la función pulmonar de los pacientes que habían sido dados de alta en China mostró, el pasado abril, que la reducción de la capacidad pulmonar era una de las principales consecuencias observadas, incluso entre aquellos que no estuvieron en estado crítico en UCI (Unidades de Cuidados Intensivos).
Un artículo destaca hasta un 87,4% de los pacientes reportaban la persistencia de al menos un síntoma -entre ellos, fatiga y dificultad respiratoria- más de dos meses después de ser dados de alta. Muchos de estos pacientes vuelven a sus actividades diarias, pero siguen sufriendo cansancio o ven su productividad o calidad de vida afectadas.
Cabe destacar la publicación de estudios que subrayan la incidencia de un fenómeno similar en epidemias causadas por otros tipos de coronavirus, como el SARS y el MERS, en los que estas secuelas duraba meses o años en algunos casos.
Algunos médicos recomiendan a estos grupos que realicen ejercicio físico, respetando las limitaciones del momento, y que traten de desafiar a su organismo paulatinamente para que se recupere.
Pero lo más importante: aún se desconoce cuánto pueden durar estos síntomas.
Fibrosis
La fibrosis puede ser provocada por una inflamación intensa y extensa que el organismo causa al tratar de expulsar al virus. En este caso, es una consecuencia del proceso natural de reparación del tejido dañado. Pero también puede ser resultado del tratamiento en sí mismo, cuando el paciente está intubado, por ejemplo. Esta afección se denomina “lesión pulmonar inducida por la ventilación mecánica” o VILI (del inglés ventilator-induced lung injury), y puede derivar en fibrosis.
Lejos de ser exclusivo de la COVID-19, este tipo de daño caracteriza a otros muchos síndromes respiratorios severos. Pero dado el hecho de que el intervalo de hospitalización para pacientes contagiados de esta enfermedad es habitualmente mayor, aumenta la probabilidad de la aparición de este tipo de secuela.
Estas secuelas han sido ampliamente reportadas en Brasil y América Latina, en general.
En los casos más severos, es posible que se produzcan secuelas permanentes, como fibrosis pulmonar, una enfermedad crónica caracterizada por el daño al tejido pulmonar y la formación de cicatrices. Junto a la discapacidad respiratoria reducida, se produce la disnea y la fatiga.
Padecer esta afección implica que el paciente, una vez superada la infección por coronavirus, necesitará oxígeno domiciliario permanente. Por todo ello, los médicos advierten de que los peores casos, se podría requerir de un trasplante pulmonar para paliar estos efectos irreparables.
El también conocido como “síndrome post-UCI” puede incluir la pérdida de fuerza muscular, cambios en la fuerza motora o sensibilidad, debido a la disfunción de los nervios, a la depresión, ansiedad, cambios cognitivos, deterioro de la memoria y de la capacidad para razonar.
Los pulmones son una suerte de “zona cero” para el SARS-CoV-2. Una vez que el virus consigue cruzar la barrera inmunológica y se establece en los pulmones, no se detiene hasta dañar otros órganos.
Diversos artículos indican que una posible señal para identificar las zonas más vulnerables del cuerpo puede ser aquellas que son ricas en los receptores para ACE2 (enzima de conversión de la angiotensina 2). Estas regulan la presión sanguínea y permanecen en la superficie de las células, por lo que son usadas como puerta de acceso por el virus, que además utiliza la estructura de las células para reproducirse.
Las ACE2 también se encuentran en órganos como el corazón, el intestino y los riñones, que han mostrado mayores daños en pacientes con COVID-19 en condición más grave. Por ello se puede decir que la COVID-19 es una enfermedad sistémica, y no solo una enfermedad respiratoria. Lo que aún se investiga es si este daño es causado directamente por el virus o por factores indirectos vinculados a la enfermedad.
Una posibilidad, por ejemplo, es que la “tormenta inflamatoria” que genera el sistema inmunológico para tratar de combatir el virus, llenando el cuerpo de citocinas, acabe dañando esos órganos. Parte de ello puede ser consecuencia de la infección en sí misma.
Riñones y corazón
Estudios recientes en Alemania hallaron que, de 100 pacientes recuperados, el 78% registró algún tipo de anomalía en el corazón más de dos meses después de ser dado de alta. Lo llamativo fue que la mayoría (67%) había experimentado una forma leve de la enfermedad y ni siquiera habían sido hospitalizados. Estos resultados demuestran que pacientes con una escasez relativa de afecciones cardiovasculares preexistentes y con una recuperación mayoritariamente domiciliaria, tenían una afectación inflamatoria cardíaca frecuente, traducida en edema de miocardio y cicatriz por realce tardío con gadolinio (LGE), similar al subgrupo hospitalizado en cuanto a gravedad y extensión.
En el caso de los riñones, la evidencia muestra una alta incidencia de agotamiento entre los casos más graves de COVID-19. Se ha reportado que hasta un tercio de los pacientes recuperados había desarrollado insuficiencia renal aguda. Ello implica que muchos pacientes acaban necesitando hemodiálisis.
Cerebro
La incidencia de una serie de síntomas neurológicos, que van desde la confusión mental al deterioro cognitivo o el delirio, también ha sido documentada entre pacientes con el nuevo coronavirus. Investigaciones sobre el tema se llevan a cabo fundamentalmente en Brasil y Gran Bretaña.
Los especialistas señalan que entre las secuelas más graves están las convulsiones, los casos del síndrome Guillain-Barré (que ataca el sistema nervioso y causa debilidad y hormigueo en las extremidades) y encefalitis. Hay reportes también de la encefalomielitis diseminada aguda.
Otra complicación neurológica que los médicos han identificado en pacientes con casos severos es la incidencia de apoplejías.
Estudios recientes demostraron que muchos pacientes que sufrieron la COVID-19 hoy padecen trastornos psiquiátricos como el estrés postraumático, ansiedad, insomnio y depresión. Los resultados de estos estudios muestran que las mujeres son más propensas a sufrir ansiedad y depresión, a pesar de que la gravedad de la infección provocada en ellas por el coronavirus suele ser menor.
Los especialistas explican que las consecuencias psiquiátricas que deja la enfermedad provocada por el SARS-CoV-2 pueden deberse a la respuesta inmune del cuerpo humano hacia el virus y también a otros factores de estrés como el estigma social, el aislamiento e incluso, la preocupación de infectar a personas cercanas.
Otros resultados muestran la existencia en pacientes recuperados de trastorno por estrés postraumático, insomnio y síntomas obsesivo-compulsivos.
Sistema vascular
Por alguna razón que aún no está clara, el SARS-CoV-2 aumenta la tendencia de la sangre a coagularse. Esta situación ha propiciado que un fragmento de proteína utilizado para el diagnóstico de la trombosis, el dímero D, se convirtiera también en una señal de gravedad en los pacientes con COVID-19.
Niveles elevados de D, pronostican una posible evolución a un estado más grave.
La coagulación incontrolada puede llevar a la trombosis venosa o bloqueo de una vía sanguínea, que a su vez puede provocar un derrame cerebral, una embolia pulmonar o necrosis de las extremidades, llevando a la necesidad de amputación, hecho ya reportado en pacientes con COVID-19.
Sistema osteomuscular
La larga estancia en las UCI también genera secuelas evidentes. El paciente que se recupera de este estado, prácticamente tiene que aprenderlo todo de nuevo. Caminar, comer o incluso, hablar. Las consecuencias de un proceso vírico tan prolongado generan secuelas musculares en todo el tronco y en las extremidades, incluyendo pérdida de masa muscular y de masa muscular respiratoria. Por ello, la recuperación requiere que todo esto se tenga que rehabilitar.
También son alarmantes los casos de niños que no han llegado a ser hospitalizados por no presentar variantes graves de la enfermedad, y que han sido diagnosticados con fatiga posviral después de la COVID-19. Otras de las secuelas observadas en los niños son: dificultad para respirar, dolores en el pecho, diarrea y «dedos de covid». Ante esta situación, aun hay poca información disponible para ayudar a guiar su recuperación, aún más preocupante dado el inminente regreso a escuela para muchos.
Implicación de estos hallazgos
Ante esta situación, los médicos alertan sobre la necesidad de hablar de la rehabilitación de los que se recuperan, y no de pacientes recuperados de la COVID-19. El amplio abanico de posibles secuelas del nuevo coronavirus y la cantidad de población afectada, debería convertir el proceso de recuperación en un asunto más amplio, con una estrategia de salud pública y asistencia social que incluya, incluso, al personal sanitario de diferentes ámbitos.
Es importante tener en cuenta que, ante una pandemia de estas características, un porcentaje pequeño puede resultar en un altísimo número de afectados en total. Es decir, entre los alrededor de 20 millones de afectados, por ejemplo, un 5% se convierte en 1 millón de personas que necesitarán ser monitoreadas por un tiempo. La mayoría de estos pacientes aún pertenecen a la población económicamente activa por lo que es impostergable desmitificar la idea de que los afectados solo son los mayores con comorbilidades.
Si bien los síntomas de la COVID-19 son generalmente más leves en niños que en adultos, con una probabilidad mucho menor de que requieran hospitalización, el virus aún puede representar un riesgo para la salud de los niños pues no se conoce el alcance de las secuelas en ellos.
Vea artículos en Pubmed sobre:
- Considerations for Postacute Rehabilitation for Survivors of COVID-19
- Are we facing a crashing wave of neuropsychiatric sequelae of COVID-19? Neuropsychiatric symptoms and potential immunologic mechanisms
- Cardiovascular Considerations for Patients, Health Care Workers, and Health Systems During the COVID-19 Pandemic
- Considerations for Postacute Rehabilitation for Survivors of COVID-19
- Reversible cerebral vasoconstriction syndrome and dissection in the setting of COVID-19 infection
- Psychiatric Aspects of Chloroquine and Hydroxychloroquine Treatment in the Wake of Coronavirus Disease-2019: Psychopharmacological Interactions and Neuropsychiatric Sequelae
- Will the hidden specter of acute coronary syndrome (ACS) and ST-segment elevation myocardial infarction (STEMI) emerge from the avalanche of COVID-19?
- Pulmonary rehabilitation principles in SARS-COV-2 infection (COVID-19): A guideline for the acute and subacute rehabilitation
- COVID-19 as a viral functional ACE2 deficiency disorder with ACE2 related multi-organ disease
- Inpatient Care during the COVID-19 Pandemic: A Survey of Italian Physicians
- Anxiety and depression in COVID-19 survivors: Role of inflammatory and clinical predictors
- [COVID-19: A Pneumological Point of View – Long-Term Sequelae of COVID-19 – Implications For Follow-up In Respiratory Medicine]
- A comparative overview of COVID-19, MERS and SARS: Review article
- Reverse genetic systems: Rational design of coronavirus live attenuated vaccines with immune sequelae
- Planning for the Post-COVID Syndrome: How Payers Can Mitigate Long-Term Complications of the Pandemic
- Neurological complications of COVID-19: a systematic review
Manténgase informado sobre este tema desde aquí (por RSS)
Fuentes:
- BBC News. Mundo: Secuelas del coronavirus: los pacientes que siguen sufriendo problemas tras haber superado el COVID-19 – 12 agosto 2020
- Redacción Médica. Secuelas tras 145 días en UCI por Covid: “Hay que aprenderlo todo de nuevo” – 21 agosto 2020
- Intramed. Secuelas cardiovasculares Post-COVID-19 – 18 agosto 20
- CNN Salud. Es posible que los adultos no sean los únicos con secuelas de largo plazo por el covid-19. Algunos niños aún tienen síntomas, meses después de enfermarse – 10 agosto 2020
- Prensa latina. Trastornos psiquiátricos, otra secuela alarmante de la Covid-19 – 4 agosto 2020
Comentar





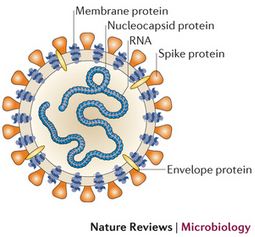
 Las infecciones provocadas por los coronavirus son comunes en todo el mundo y pueden afectar a personas y animales. En los humanos pueden causar el catarro común y la gastroenteritis en lactantes. Existen varios tipos de coronavirus y aunque por lo general ocasionan enfermedades leves o moderadas, también pueden estar implicados en procesos graves...
Las infecciones provocadas por los coronavirus son comunes en todo el mundo y pueden afectar a personas y animales. En los humanos pueden causar el catarro común y la gastroenteritis en lactantes. Existen varios tipos de coronavirus y aunque por lo general ocasionan enfermedades leves o moderadas, también pueden estar implicados en procesos graves... 


Comentarios realizados
Lisy @ 3:32 pm
Y así quieren empezar las escuelas q horror
Hector Martin @ 4:44 pm
Leer este articulo me refuerza la teoria……mejor no enfermar…. Sensatez e higiene
Pixi @ 1:33 am
Dios Mío!!! Que es esto!!!! y todavía hay indisciplinados por ahí, se quedaran locos o bobos jijiji !!
Manue @ 1:38 am
Si esto es así y siguen por ahí los que se portan mal infestando personas,,, dentro de poco seremos personas con problemas ya mencionados aquí; AAHH !! y sin saber si esto es permanente ect… o no. A recogerse!!!
Tareco @ 1:46 am
Yo diría como dice un colega mío que lo hace a veces para hacerme reír ya que él me ve preocupación hace como un mes sobre esta Panemia ” Aquí el que no se vuelve loco, se queda bobo…. !!! Abrazos en la distancia a toda la gente buena de mi Cuba.
Antony @ 4:44 am
@Lisy:
No es ningun horror la escuela tiene que empezar ya un virus no puede invalidar el proceso docente educativo
Saludos.