Periodo de incubación: punto clave en la transmisión del SARS-CoV-2
 El “periodo de incubación” hace referencia al tiempo que pasa desde que una persona se infecta con el virus hasta que comienza a tener síntomas de la enfermedad. Los síntomas más comunes de la COVID-19 son fiebre, cansancio y tos seca.
El “periodo de incubación” hace referencia al tiempo que pasa desde que una persona se infecta con el virus hasta que comienza a tener síntomas de la enfermedad. Los síntomas más comunes de la COVID-19 son fiebre, cansancio y tos seca.
Algunos pacientes pueden presentar dolores, congestión nasal, rinorrea, dolor de garganta o diarrea, pérdida de olfato y gusto y, recientemente, también los oftalmólogos han apuntado a la conjuntivitis como factor asociado a la COVID-19. (ONU. COVID-19, FAQs)
Estos síntomas suelen ser leves y aparecen de forma gradual. Algunas personas se infectan pero no desarrollan ningún síntoma y no sienten malestar alguno. Según investigaciones, aproximadamente una de cada seis personas que contraen la infección, desarrolla una enfermedad grave con dificultad respiratoria.
La mayoría de las estimaciones respecto al periodo de incubación de la COVID-19 oscilan entre uno y 14 días, y en general se sitúan en torno a cinco días. (Periódico Granma – 5 mayo 2020)
Otras investigaciones destacan que el tiempo desde la exposición hasta el inicio de la infecciosidad (periodo latente) puede ser más corto que el periodo de incubación estimado. (Redacción médica. Sanidad)(Annals of Internal Medicine)
De cualquier manera, para las autoridades de salud queda claro que las estimaciones confiables del período de incubación son muy importantes para la toma de decisiones en torno al control de enfermedades infecciosas. El conocimiento de la distribución del período de incubación se puede utilizar, incluso, como base en los modelos matemáticos. (Medrxiv. The incubation period of COVID-19: A rapid systematic review and meta-analysis of observational research)
El periodo en el que un caso puede transmitir la infección a otra persona puede ser inferido mediante la detección de virus viable en muestras clínicas. La técnica PCR en tiempo real ha sido ampliamente utilizada a lo largo de la pandemia de la COVID-19 por su capacidad para detectar la carga de RNA viral durante periodos muy largos, aunque se sabe que este indicador no siempre puede ser relacionado con la presencia de partículas virales con capacidad infectiva.
Mediante esta técnica se ha observado que los pacientes infectados presentan en su mayoría una alta carga viral antes del inicio de los síntomas y en los primeros días de la aparición de la clínica (5º – 6º día) y prácticamente desaparece el día 10º. Aunque la capacidad de transmisión se puede detectar más allá del día 10º, esta decae progresivamente.
En personas con síntomas leves, más allá de la primera semana tras el inicio de síntomas, la probabilidad de transmitir la infección a otros sería muy baja, incluso cuando el virus aún es detectable mediante PCR.
En personas con un curso clínico más grave la carga viral es hasta 60 veces mayor que las que tienen un curso más leve, y puede ser muy duradera más allá incluso de la 3ª semana (se ha visto en un 33% de los casos).
Hay que recordar que la presencia de positividad en la prueba PCR u otra técnica de detección de ácidos nucleicos no implica necesariamente infecciosidad y que las tasas de infección que provoca cada persona contagiada son muy variables, en función del lugar geográfico y de las medidas de control existentes. Estas pueden oscilar entre el 0,45% y el 5% de los contactos pues se ha estimado que cada persona infectada puede contagiar de 2 a 3 personas por contacto directo.
Aunque los estudios han descrito frecuencias de infección asintomática que van del 4% al 32%, no está claro si estos trabajos describen una infección verdaderamente asintomática, es decir, individuos que nunca desarrollan síntomas, una transmisión por individuos con síntomas muy leves, o una transmisión por individuos que son asintomáticos en el momento de la transmisión, pero que posteriormente desarrollan síntomas.
Una revisión sistemática sobre este tema sugirió que la verdadera infección asintomática es probablemente poco frecuente(Grupo infeccsomamfy).
También en los últimos tiempos, se ha estudiado el papel de los supercontagiadores en la COVID-19.
Los epidemiólogos denominan “supercontagiador” a aquella persona que transmite la infección a mucha gente. Este es un factor inevitable: cualquier persona que porta el virus puede convertirse en supercontagiadora si tiene contacto con mucha gente en el momento más apropiado para que se efectue una transmisión efectiva.
También es decisivo el punto de la infección en el que se encuentre, ya que algunas personas pueden ser muy contagiosas antes de que se manifiesten los primeros síntomas. De hecho, muchos infectados apenas tienen síntomas o éstos son muy leves, por lo que no se dan cuenta de que portan el virus y resultan muy contagiosos.
A todo ello hay que sumar que algunas personas pueden transmitir mayor cantidad de virus durante más tiempo que otras. Es algo que, posiblemente, tiene que ver con su sistema inmunológico y con la manera en que los receptores del virus están distribuidos en su organismo.
El supercontagio se da en forma de clúster o cúmulos ¿Cómo sucede un clúster de infecciones?
Si un supercontagiador coincide con muchas personas, puede infectar en un tiempo mínimo y en un lugar muy concreto a más individuos que el promedio habitual.
Este tipo de clúster de infecciones han tenido lugar en todo el mundo. Recientemente en Alemania tuvo lugar uno durante una gran celebración familiar en Göttingen, así como durante un servicio religioso en Fráncfort y en una fiesta de Carnaval en Heinsberg. En Seúl, hubo un clúster de infecciones en locales nocturnos y en un curso de baile zumba. En el conocido centro turístico de esquí de Ischgl, en el Tirol austríaco, también hubo un foco de contagio, así como en varios cruceros en todo el mundo y en mataderos en la región alemana de Renania del Norte-Westfalia. (DW, Alemania)
Los primeros trabajos que apuntan a que para detener esta pandemia es crucial concentrarse en el supercontagio se basan en modelos matemáticos. En abril, el grupo de Adam Kucharski, en el London School of Hygiene and Tropical Medicine (LSHTM), concluía que el número de contagios que genera cada persona infectada es muy variable: unos pocos contagian a muchos, y muchos —la mayoría— a muy pocos o incluso a nadie. Elos estimaron que solo el 10% de los casos es responsable del 80% de la transmisión.
Este resultado fundamenta los beneficios potenciales de enfocar los esfuerzos para frenar la pandemia en el fenómeno del supercontagio.
Para analizar este fenómeno, los especialistas están trabajando con el número K, que mide si la epidemia avanza uniformemente o si, por el contrario, los casos se agrupan formando cúmulos. Cuanto menor es K, más cúmulos tiene el dibujo del avance de la epidemia.
En 2005 se analizó el número K de varios patógenos causantes de otras epidemias. Para el primer SARS, el coronavirus similar al actual que apareció en 2002 y en cuya epidemia se identificaron muchos eventos de supercontagio, se asignó a K un valor de 0,16. En la epidemia del coronavirus MERS, en 2012, el K fue 0,25. El de la pandemia de gripe de 1918 fue 1, indicio de que hubo menos supercontagios.
Pasados ya varios meses de pandemia, comienzan a haber datos para reconstruir la epidemiología de focos en todo el mundo y también parecen confirmar la importancia del supercontagio en el caso del SARS-CoV-2.
Para los investigadores, el fenómeno del supercontagio en esta epidemia tiene un punto bueno: abre ventanas de oportunidades para detenerla. Es una prueba más de la importancia de entender los tipos de focos de contagio y los patrones de transmisión en cada uno para enfocar en ellos los rastreos de contactos.
Existen cuatro tipos de supercontagios:
- Biológico: individuos con alta capacidad de transmisión por un motivo biológico, por ejemplo, porque su carga viral en un determinado momento es muy alta. En el SARS-CoV-2 la mayor carga viral se da justo antes o al inicio de la aparición de los síntomas.
- Social: personas con mucha interacción social, por tipo de trabajo o aficiones.
- Instalaciones de alto riesgo: residencias, centros de salud y hospitales, plantas de procesado de carne, prisiones, grandes albergues, locales donde muchas personas tienen contacto estrecho.
- Escenarios oportunistas: cuando muchos individuos se concentran temporalmente, como misas, eventos deportivos, fiestas populares, conciertos o reuniones familiares.
Una de las alternativas para localizar a los supercontagiadores sociales es el uso de encuestas o apps de rastreo.
Para controlar lo que pasa en instalaciones de alto riesgo y en escenarios oportunistas es importante entender mejor las vías de transmisión en interiores: gotas y aerosoles, la vía oral-fecal y la vía indirecta por contacto con superficies.
Las investigaciones realizadas en este sentido muestran que parece haber más transmisión en sitios cerrados donde se permanece cierto tiempo, sobre todo si se habla en voz alta o se canta —coros, misas, lugares con música alta donde las personas tengan que hablar muy alto o gritar para escucharse—.
En los casos en plantas de procesado de carne, la baja temperatura y el ruido ambiente de los equipos podrían ser factores facilitadores. Un estudio en Japón ha hallado que la probabilidad de contagio en sitios cerrados es casi 19 veces mayor. Y se ha estimado que hablar un minuto en voz alta genera al menos mil gotitas con partículas virales, que podrían quedarse hasta 8 minutos en el aire. (El Español – 5 junio 2020)
Cuanto más investiguemos sobre el nuevo coronavirus, más sabemos sobre sus formas de contagio. De esa manera, se puede combatir la pandemia de forma más efectiva, y al mismo tiempo, se evalua la efectividad de las medidas implementadas al inicio de la crisis de manera que si dejan de ser eficaces o innecesarias, puedan ser replanteadas a tiempo.
En DynaMed se recogen una serie de investigaciones que profundizan en el tem. Una de ellas reporta que la COVID-19 tiene un período medio de incubación de 5,2 días y se calcula que cada caso haya transmitido la infección a un promedio de 2,2 personas en Wuhan, China (N Engl J Med 2020 Mar 26;382(13):1199).
En este estudio se realizó un análisis del riesgo de transmisión de los coronavirus (incluido el SARS-CoV-2) asociada con procedimientos generadores de aerosoles en (primera edición en línea Ann Intern Med 2020 May 22).
Acceda desde aquí a los artículos sobre el tema en PubMed (covid-19+transmition+incubation).
Comentar





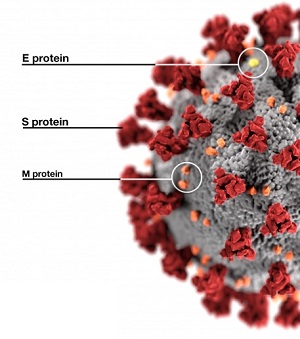
 Las infecciones provocadas por los coronavirus son comunes en todo el mundo y pueden afectar a personas y animales. En los humanos pueden causar el catarro común y la gastroenteritis en lactantes. Existen varios tipos de coronavirus y aunque por lo general ocasionan enfermedades leves o moderadas, también pueden estar implicados en procesos graves...
Las infecciones provocadas por los coronavirus son comunes en todo el mundo y pueden afectar a personas y animales. En los humanos pueden causar el catarro común y la gastroenteritis en lactantes. Existen varios tipos de coronavirus y aunque por lo general ocasionan enfermedades leves o moderadas, también pueden estar implicados en procesos graves... 




Comentarios realizados
Yani González @ 4:13 pm
A partir de q momento el PCR en tiempo real puede dar positivo después del contagio. Ej. A las 24h a las 48.al ser contacto de un caso positivo a las 72h el pcr negativo del contacto es fiel? Esa es mi duda
Jennifer @ 2:09 pm
La enfermedad puede afectar el corazón
Gloria @ 10:58 pm
Con todo esto , como se explica que una persona que de positivo y tenga 70 contacto ninguno hallado positivo , eso ocurrió en el Municipio San Luis de. la provincia STGO , creo que nos falta mucho por investigar sobre este virus , pero son cosas que deben tenerse en cuenta , saludos y disculpa por mí comentario , pero es algo que me ha motivado
T
Elena @ 10:25 am
Quiero saber si durante el periodo de incubacion una persona puede transmitir el virus.
Irdelis @ 9:25 pm
Esta muy importante la información, la principal medida es el distanciamiento para evitar los supercontagios y el uso del cubre bocas.
Alquizareño @ 1:03 pm
@Jennifer: Si ese virus es bien cariñoso y enamorado.
Debemos tener mucho cuidado.